De zorg in Nederland is van een kwalitatief hoog niveau, voor iedereen goed toegankelijk en op solidaire wijze gefinancierd. Uit internationale vergelijkingen blijkt dat onze gezondheidszorg op veel dimensies relatief goed presteert. In de toekomst staat de zorg echter voor uitdagingen: de zorgvraag neemt de komende decennia sterk toe, in het bijzonder door de vergrijzing en door meer medische mogelijkheden, terwijl de beroepsbevolking nauwelijks groeit. Onder meer hierdoor komt de betaalbaarheid van de zorg onder druk te staan. Daarenboven stelt de actuele coronacrisis de zorg zwaar op de proef. Dat geldt in de eerste plaats voor de zorgprofessionals en hun collega’s. Dat geldt ook voor de manier waarop we de zorg organiseren: samenwerking, coördinatie en regie bleken hard nodig. Het is daarmee zaak om te zorgen voor een toekomstbestendig en veerkrachtig zorgstelsel, zowel voor de korte als lange termijn.
Het coronavirus heeft verstrekkende gevolgen voor de gezondheid en de zorg. De gevolgen van het virus zijn het grootst voor de mensen die ziek worden of iemand aan de ziekte verliezen. Het coronavirus heeft daarnaast onderstreept hoe belangrijk goede gezondheidszorg is. Zorgprofessionals werken keihard om de pandemie te bestrijden en mensen te beschermen. Dankzij de inspanningen van velen is het gelukt om in korte tijd de capaciteit van de intensive care meer dan te verdubbelen en de testcapaciteit uit te breiden zodat bij nieuwe uitbraken snel en lokaal kan worden ingegrepen om het virus en de sociale en economische gevolgen zo veel mogelijk te beperken.
In de uitbraakfase is alles op alles gezet om ervoor te zorgen dat zorgaanbieders en zorgverleners zo goed mogelijk hun werk kunnen blijven doen. Het kabinet heeft ingezet op contactbeperkingen om controle te krijgen over het virus en om te voorkomen dat de zorg overbelast raakt. De druk op de zorg als gevolg van het coronavirus en het stilvallen van een deel van de reguliere zorg heeft ook financiële consequenties voor de zorg. Daarom zijn afspraken gemaakt met zorgverzekeraars, zorgkantoren en gemeenten om in deze onzekere tijden zo snel mogelijk duidelijkheid en zekerheid te bieden aan zorgaanbieders. Bij de maatregelen staat steeds voorop dat de zorg op korte termijn in staat blijft te doen wat nodig is. Voor de lange termijn moet de continuïteit van zorg en ondersteuning gewaarborgd blijven.
Er zullen lessen moeten worden getrokken om het Nederlandse zorgstelsel voor te bereiden op een opleving van het virus of een toekomstige pandemie. Wat hebben we geleerd over de opschaling van de acute zorgcapaciteit (waaronder de IC’s), de inzetbaarheid van het zorgpersoneel en de verdeling van persoonlijke beschermingsmiddelen en medische apparatuur? Hoe kan testen, traceren en rapporteren een bijdrage leveren aan het beheersen van een virus? Welke verantwoordelijkheden beleggen we daarbij landelijk en welke regionaal? Uitgangspunt hierbij is om in de toekomst de zorg en ondersteuning in stand te houden.
De coronacrisis geeft ook aanleiding om goed te kijken naar de organisatie van de zorg. Door de coronacrisis is de inzet van verschillende innovaties, zoals het leveren van zorg op afstand, versneld. Meer dan ooit worden e-health en technologie toegepast om Nederland gezond te maken en te houden. De koudwatervrees voor beeldbellen of andere technologische hulpmiddelen lijken grotendeels weggenomen, maar het bestendigen hiervan voor de toekomst zal de aandacht vragen. Daarbij kan de effectiviteit van de zorg sterk verbeteren wanneer enkel de juiste zorg op de juiste plek wordt geleverd. Uit onderzoek blijkt dat een groot gedeelte van de zorg net zo goed of zelfs beter thuis of dichter bij huis kan worden geleverd (bijvoorbeeld door toepassing van e-health).60 Dit kan de toegankelijkheid van zorg voor patiënten verbeteren en betaalbaarder maken. Het uitgangspunt moet zijn dat niet het leveren van productie, of aanbodgedreven zorg, maar de patiënt centraal staat. Ook de samenwerking heeft een impuls gekregen: partijen konden de crisis veelal niet alleen aan en hadden elkaar nodig om de crisis het hoofd te bieden. Het organiserend en lerend vermogen van de sector is van grote waarde gebleken.
Ook laat de coronacrisis zien waar we ons stelsel toekomstbestendiger kunnen maken. Ten eerste bleek dat, gelet op de abruptheid en grote omvang van de coronacrisis, een regionale aanpak niet altijd voldoende is en dat meer coördinatie en nationale regie soms noodzakelijk is. Dat geldt in het bijzonder voor de spreiding van IC-patiënten, de inkoop en verdeling van persoonlijke beschermingsmiddelen en de opbouw van testcapaciteit. Een tweede les is dat een betere uitwisseling van informatie over de uitkomsten van zorg tussen zorgaanbieders, zorginkopers en patiënten, maar ook met beleidsmakers en wetenschappers, tot kwaliteitsverbetering leiden.
Door de coronacrisis kon sommige reguliere zorg tijdelijk niet doorgaan. Een gedeelte van de zorg moet en zal uiteindelijk worden ingehaald. Tegelijkertijd zal voor een deel van de behandelingen gelden dat inhalen niet nodig is. Uit diverse studies blijkt dat bij veel zorg die deel uitmaakt van het basispakket te weinig zicht is op de noodzakelijkheid en effectiviteit.61 Zowel voor de kwaliteit als de betaalbaarheid van de zorg is het belangrijk dat hier meer zicht op komt. Hiertoe is het programma Zorgevaluatie en Gepast Gebruik opgericht. Dat programma streeft naar meer inzicht in welke zorg, voor welke patiënt, op welk moment het meest gepast is. Het programma richt zich op evaluatieonderzoek om dat inzicht te vergroten en te verwerven en op het implementeren van de uitkomsten daarvan in het reguliere zorgproces. Het komt de kwaliteit en betaalbaarheid van de zorg ten goede als zorgverleners zorg leveren waarvan is aangetoond dat die aangetoond daadwerkelijk van meerwaarde is voor de patiënt. Om het gepast gebruik ook meer structureel in te bedden in het zorgstelsel brengen het Zorginstituut Nederland en de Nederlandse Zorgautoriteit op dit moment in kaart wat de daarvoor noodzakelijke randvoorwaarden zijn. Dit komt immers vooral ook de patiënt ten goede.
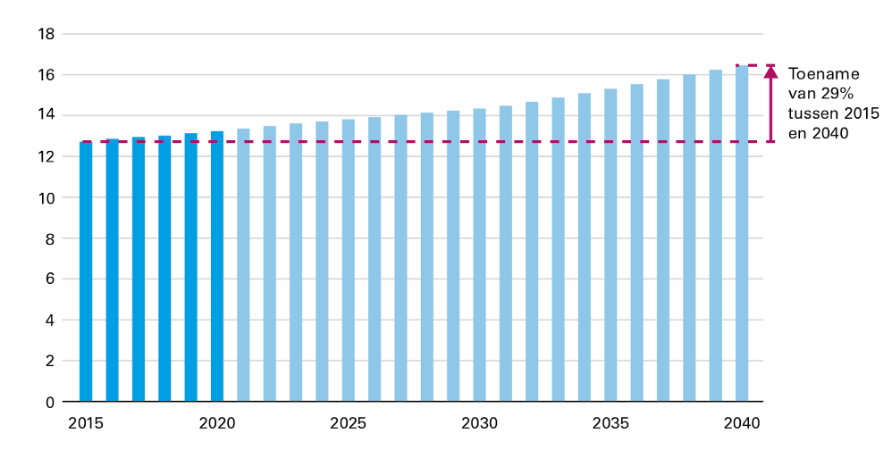
De organiseerbaarheid en betaalbaarheid van de zorg moeten worden verbeterd om haar toekomstbestendig te maken. Op dit moment werkt al 1 op de 7 mensen in zorg en bij ongewijzigd beleid kan dit toe bewegen naar 1 op de 4 werkenden in 2040. Een beroep op de arbeidsmarkt van deze omvang is niet realistisch. Als gevolg van de toenemende vergrijzing, toenemende chronische en leefstijlgerelateerde ziekten en krapte op de arbeidsmarkt dreigt de zorg op de langere termijn vast te lopen. Ook het aandeel van het Nederlandse bbp dat we uitgeven aan zorg zal bij continuering van huidig beleid fors toenemen, van ongeveer 13 procent van het bbp nu naar bijna 20 procent in 2060. De meeste groei wordt verwacht in de uitgaven aan langdurige zorg en ondersteuning, terwijl Nederland hier qua uitgaven internationaal al koploper is. Dit komt onder andere door de vergrijzing, maar ook doordat Nederland ruime aanspraken kent voor ondersteuning en langdurige zorg. In de Nederlandse zorgwetgeving heeft iedereen recht op zorg op het niveau dat wetenschap en praktijk effectief vinden. In de meerjarige zorgraming zijn volumestijgingen en kwaliteitsverbeteringen verwerkt die resulteren uit die wetgeving. De zorgsector is hierin uniek, omdat in afwijking van andere sectoren er, naast de demografische ontwikkeling en sociaal-culturele trends ook voor kwaliteitsverbeteringen automatisch middelen beschikbaar worden gesteld via de begroting. Het Rijk spant zich daarom onder andere via de beweging van de juiste zorg op de juiste plek en het sluiten van hoofdlijnenakkoorden in voor kwalitatief goede, toegankelijke en betaalbare zorg. Verdere verbeteringen zijn nodig om de zorg in de toekomst organiseerbaar en betaalbaar te houden, zodat verdringing van andere beleidsterreinen zoals onderwijs, sociale zekerheid en veiligheid kan worden voorkomen. Het kabinet werkt daarom met veldpartijen aan een contourennota voor een toekomstbestendige zorg.
Figuur 3.2.1 Ontwikkeling zorguitgaven (in procent van het bbp)
Bron: RIVM/CPB